CÁC TEST XÉT NGHIỆM BỆNH, TÀI LIỆU XÉT NGHIỆM
Các xét nghiệm sàng lọc cho tuổi trung niên 30-49 tuổi
Thường qui : Breast cancer | Cervical cancer | High cholesterol | HIV | Obesity
Nếu có nguy cơ : Chlamydia & Gonorrhea | Colorectal cancer | Diabetes | Hepatitis C | Prostate cancer | Tuberculosis
Mục lục
- 1 Tổng quan
- 2 Thường qui
- 2.1 Ung thư vú
- 2.2 Ung thư cổ tử cung
- 2.3 Cholesterol cao
- 2.3.1 Nếu bạn ăn nhẹ 9-12 giờ trước khi xét nghiệm máu , các thử nghiệm cung cấp 4 số đo:
- 2.3.2 Nếu một hoặc nhiều điều sau đây áp dụng cho bạn như một người trưởng thành trẻ tuổi, bạn có thể cần kiểm tra thường xuyên hơn: – Kết quả cholesterol toàn phần là 200 mg / dL hoặc cao hơn – HDL cholesterol của bạn dưới 40 mg / dL – Bạn có các yếu tố nguy cơ khác của bệnh tim và đột quỵ
- 2.3.3 Dịch vụ dự phòng Task Force Mỹ (USPSTF) khuyến cáo sàng lọc cholesterol cao như sau:
- 2.3.4 Các yếu tố nguy cơ Bạn cũng dễ bị tổn thương hơn và sẽ muốn sàng lọc thường xuyên hơn nếu bạn có bất kỳ yếu tố nguy cơ được biết đến, chẳng hạn như:
- 2.4 Virus gây suy giảm miễn dịch ở người (HIV)
- 3 Loại thử nghiệm sử dụng cho sàng lọc
- 4 Tại sao được sàng lọc?
Tổng quan
Xét nghiệm sàng lọc là một phần quan trọng của y tế dự phòng cho bạn. Đối với những người trong độ tuổi từ 30 và 49, các xét nghiệm được sử dụng để phát hiện sớm một số trong những tình cảnh phổ biến hơn và các bệnh như vậy có khả năng gây chết người như ung thư, tiểu đường và bệnh tim, mà nó đã bắt đầu ảnh hưởng đến mọi người trong những năm giữa đời của họ. Các xét nghiệm này có thể giúp chẩn đoán bệnh và tình cảnh nhất định trong giai đoạn đầu và có thể chữa được, ngay cả trước khi bạn nhận thấy các triệu chứng.
Với thông tin từ các xét nghiệm sàng lọc, cung cấp dịch vụ chăm sóc sức khỏe của bạn có thể làm việc với bạn để đề ra các biện pháp phòng ngừa để cải thiện sức khỏe của bạn và thậm chí có thể kéo dài cuộc sống khỏe mạnh của bạn trong nhiều năm. Ví dụ, sàng lọc cholesterol thường xuyên có thể tiết lộ nguy cơ mắc bệnh tim mạch, cho phép bạn thực hiện các bước giống như phòng ngừa thay đổi lối sống, trước khi bạn phát triển một tình trạng nghiêm trọng.
Bạn liên kết với các bài viết về xét nghiệm kiểm tra trong phòng thí nghiệm gợi ý cho người lớn 30-49 tuổi. Các bài viết tóm tắt của các khuyến nghị từ các cơ quan khác nhau, và có sự đồng thuận trong nhiều lĩnh vực, nhưng không phải tất cả. Do đó, khi thảo luận về kiểm tra với nhà cung cấp chăm sóc sức khỏe của bạn và đưa ra quyết định về kiểm tra, điều quan trọng là phải xem xét tình hình sức khỏe cá nhân và các yếu tố nguy cơ của bạn
Thường qui
Ung thư vú
Ung thư vú là nguyên nhân thứ hai tử vong ung thư ở phụ nữ Mỹ. Sàng lọc thường xuyên có thể giúp phát hiện các khối u ở giai đoạn đầu khi nó có thể điều trị tốt nhất. Một số phương pháp có sẵn để sàng lọc, bao gồm cả chụp nhũ ảnh, sàng lọc hình ảnh đặc biệt có hiệu quả trong việc phát hiện ung thư vú vài năm trước khi có triệu chứng. Một số tổ chức đã công bố hướng dẫn giới thiệu phụ nữ nên bắt đầu chụp x quang tuyến vú có sàng lọc, một số trong số đó không đồng ý. Phụ nữ nên nói chuyện với các nhà cung cấp chăm sóc sức khỏe của họ để giúp họ quyết định khi nào họ nên bắt đầu sàng lọc.
Khuyến nghị: Phụ nữ trong độ tuổi 30
– Các Hiệp hội Ung thư Mỹ (ACS) khuyến cáo khám vú bởi một chuyên gia về mỗi 3 năm như là một phần của khám sức khỏe định kỳ .
– Theo ACS tự khám vú cũng là một lựa chọn, , và phụ nữ phải báo cáo bất kỳ sự thay đổi mà họ cảm thấy trong ngực của họ để cung cấp cho nhà dịch vụ chăm sóc sức khỏe của họ.
Khuyến nghị: Phụ nữ ở độ tuổi 40
ACS cũng như trường cao đẳng sản phụ khoa Mỹ khuyên bạn nên kiểm tra hàng năm đối với những người có nguy cơ trung bình như sau:
* Bắt đầu từ 40 tuổi, phụ nữ nên có một chụp x quang tuyến vú và khám vú bởi một chuyên viên y tế mỗi năm.
Dịch vụ công tác dự phòng Mỹ đề nghị đối với những người có nguy cơ trung bình như sau:
* Dưới 50 tuổi, quyết định khi nào bắt đầu chụp nhũ ảnh sàng lọc thường xuyên phải tùy thuộc cá nhân của họ, có tính đến các yếu tố nguy cơ của một người phụ nữ.
Các khuyến nghị trên là dành cho phụ nữ không có yếu tố nguy cơ ung thư vú. Nếu bạn có nguy cơ tăng lên, bạn nên thiết lập một chương trình sàng lọc cá nhân theo hướng dẫn của bác sĩ. Liệt kê của ACS dưới đây cung cấp một danh sách các yếu tố có thể làm tăng nguy cơ ung thư vú, bao gồm cả yếu tố di truyền và gia đình hoặc lịch sử cá nhân của ung thư vú. ACS khuyến cáo rằng phụ nữ có nguy cơ cao được sàng lọc với chụp hình ảnh cộng hưởng từ (MRI) ngoài việc chụp nhũ ảnh hàng năm bắt đầu ở tuổi 30.
Ung thư cổ tử cung
Hầu hết các ca tử vong do ung thư cổ tử cung có thể tránh được bằng cách thường xuyên kiểm tra và xét nghiệm Pap. Đây là một bệnh ung thư phát triển chậm, có thể mất vài năm để phát triển. Thông thường, các tế bào ung thư được nhìn thấy ở những phụ nữ từ 40 tuổi trở lên. Sàng lọc thường xuyên có thể giúp xác định ung thư cổ tử cung sớm, vào thời điểm đó là rất có thể chữa được. Sàng lọc thậm chí tìm thấy các tổn thương tiền ung thư có thể được theo dõi hoặc loại bỏ trước khi ung thư bắt đầu phát triển.
Khuyến nghị
Phụ nữ đã không được sàng lọc ung thư cổ tử cung trong vòng 3 năm trở lên hoặc những người chưa bao giờ sàng lọc được khuyến khích có một thử nghiệm Pap’smear.
Ngoài Pap’ smear, một số tổ chức cũng khuyến cáo rằng phụ nữ 30 tuổi trở lên được tầm soát bằng xét nghiệm HPV – DNA. Nhiễm trùng dai dẳng với một số loại(chủng) HPV được gọi là yếu tố nguy cơ chính gây ung thư cổ tử cung. Hai loại HPV, loại 16 và 18, chiếm khoảng 70% ung thư cổ tử cung ở Mỹ
Trường cao đẳng sản phụ khoa Mỹ (ACOG), và Hiệp hội Ung thư Mỹ (ACS) khuyến cáo như sau:
Phụ nữ tuổi từ 30 đến 65 nên có cả một xét nghiệm Pap’ smear và xét nghiệm HPV – DNA mỗi 5 năm , xét nghiệm Pap một mình mỗi 3 năm cũngchấp nhận được.
Các yếu tố nguy cơ
Mức độ sàng lọc thường xuyên của bạn phụ thuộc vào các yếu tố nguy cơ của bạn, chẳng hạn như tiếp xúc với diethylstilbestrol (DES) trong tử cung, chẩn đoántrước về ung thư cổ tử cung, nhiễm HIV, hoặc một hệ thống miễn dịch bị tổn thương. Nếu bạn có bất kỳ các yếu tố nguy cơ, bạn nên được sàng lọc thường xuyên hơn. Hãy hỏi bác sĩ của bạn cho một đề nghị về tần số. Nếu bạn đã cắt bỏ tử cung, trong một số trường hợp tiếp tục sàng lọc giá trị còn bàn cải .
Ngay cả khi bạn không cần một xét nghiệm Pap smear mỗi năm, nhắc nhở của ACOG đối với hầu hết phụ nữ sàng lọc hàng năm vẫn còn khuyến cáo,.
Cholesterol cao
Bắt đầu từ thời thơ ấu, các chất sáp được gọi là chất béo cholesterol và các chất béo bắt đầu được xây dựng trong động mạch. Dần dần, qua nhiều năm, những xây dựng nầy đông cứng lại thành mảng làm hẹp đường lưu thông động mạch. Trong tuổi trưởng thành, mảng bám tích tụ và kết quả là vấn đề sức khỏe xảy ra không chỉ trong các động mạch cung cấp máu cho cơ tim mà còn các trong động mạch khắp cơ thể (một vấn đề được gọi là xơ vữa động mạch). Một trong số các nguyên nhân gây tử vong là bệnh tim cho cả nam giới và phụ nữ ở Hoa Kỳ,, và lượng cholesterol trong máu cao có ảnh hưởng đến khả năng gây bệnh cho một người .
Sàng lọc cholesterol cao, đặc biệt là cholesterol LDL (cholesterol “xấu”), là quan trọng bởi vì nó có thể không gây ra bất kỳ triệu chứng nào ,nhưng theo Trung tâm kiểm soát và phòng ngừa dịch bệnh (CDC), hai trong số ba người lớn có nó.
Chương trình giáo dục về cholesterol quốc gia (Mỹ) và Hiệp hội Tim mạch Mỹ (AHA) khuyên:
5 năm một lần, tất cả người lớn từ 20 tuổi trở lên nên có một hồ sơ lipid toàn bộ lúc đói.
Nếu bạn ăn nhẹ 9-12 giờ trước khi xét nghiệm máu , các thử nghiệm cung cấp 4 số đo:
1) Cholesterol toàn phần
2) LDL cholesterol, mà bạn muốn là thấp bởi vì nó góp phần tích tụ và tắc nghẽn
3) HDL cholesterol, bạn muốn được cao
4) Triglycerides, là một dạng khác của chất béo trong máu của bạn. Thử nghiệm nhịn ăn này là thử nghiệm ban đầu được ưa thích, theo NCEP. không cần nhịn ăn, hai phép đo hữu ích có thể thu được: cholesterol toàn phần và cholesterol HDL.
Nếu một hoặc nhiều điều sau đây áp dụng cho bạn như một người trưởng thành trẻ tuổi, bạn có thể cần kiểm tra thường xuyên hơn:
– Kết quả cholesterol toàn phần là 200 mg / dL hoặc cao hơn
– HDL cholesterol của bạn dưới 40 mg / dL
– Bạn có các yếu tố nguy cơ khác của bệnh tim và đột quỵ
Dịch vụ dự phòng Task Force Mỹ (USPSTF) khuyến cáo sàng lọc cholesterol cao như sau:
– Đối với nam giới tuổi từ 20 đến 35: nếu họ có nguy cơ cao đối với bệnh tim mạch vành
– Đối với phụ nữ tuổi từ 20 đến 45: nếu họ có nguy cơ cao đối với bệnh tim mạch vành
Các yếu tố nguy cơ
Bạn cũng dễ bị tổn thương hơn và sẽ muốn sàng lọc thường xuyên hơn nếu bạn có bất kỳ yếu tố nguy cơ được biết đến, chẳng hạn như:
– Hút thuốc
– Tăng huyết áp (huyết áp là 140/90 mm Hg hoặc cao hơn, hoặc bạn dùng thuốc hạ huyết áp)
– Bệnh tiểu đường
– Béo phì hoặc thừa cân
– Hoạt động thể chất ít
– Tiền sử gia đình mắc bệnh tim sớm
Đàn ông có nguy cơ bị đau tim cao hơn phụ nữ, và nguy cơ bệnh tim tăng lên theo độ tuổi.
Virus gây suy giảm miễn dịch ở người (HIV)
HIV là virus gây bệnh AIDS (hội chứng suy giảm miễn dịch mắc phải), một căn bệnh đe dọa tính mạng. Ban đầu, nhiễm HIV có thể gây ra không có triệu chứng hoặc gây ra các triệu chứng giống như cúm không cụ thể và hết sau một khoảng thời gian ngắn. Nếu nhiễm trùng không được phát hiện và điều trị, cuối cùng triệu chứng AIDS xuất hiện và bắt đầu dần dần xấu đi. Theo thời gian, HIV phá hủy hệ thống miễn dịch và để lại cơ thể của một người suy nhược,dễ bị nhiễm trùng.
Trong 40 tiểu bang có báo cáo HIV, ước tính có 12.200 người trong độ tuổi 20-29 được chẩn đoán nhiễm HIV mới trong năm 2009, năm gần nhất mà Trung tâm Kiểm soát và Phòng ngừa dịch bệnh (CDC) có thống kê. Chỉ là một phần trong tổng số của nhóm này – lứa tuổi từ 20 đến 24 – có hơn 21.600 người đang sốngtrong tổng số nhiễm HIV trong năm 2009. Những người đàn ông đồng tính và lưỡng tính là nhóm bị ảnh hưởng nặng nề nhất bởi HIV, trong khi người Mỹ gốc Phi và gốc Tây Ban Nha / Châu Mỹ La Tinh cũng bị ảnh hưởng không cân xứng. Thanh thiếu niên và người trẻ tuổi sống chung với HIV, ước tính có khoảng 60% không biết mình có bị nhiễm trùng, không được điều trị, và có thể truyền virus cho người khác.
HIV lây lan theo các cách sau:
– Bởi quan hệ tình dục với một đối tác bị nhiễm bệnh
– Bởi kim tiêm hoặc chia sẻ (chẳng hạn như lạm dụng tiêm chích ma túy tĩnh mạch)
– Trong khi mang thai hoặc sinh con, nếu một người phụ nữ mang thai bị nhiễm HIV, virus có thể được truyền qua và lây nhiễm sang thai nhi phát triển của mình.
– Thông qua tiếp xúc với máu bị nhiễm bệnh
– Hiện nay tại Mỹ, bởi vì sàng lọc máu cho truyền và các kỹ thuật xử lý nhiệt và phương pháp điều trị các dẫn xuất khác của máu, nguy cơ lây nhiễm HIV từ truyền là vô cùng nhỏ. Tuy nhiên, trước năm 1985 tại Mỹ khi máu được hiến tặng chưa được sàng lọc và trước khi phương pháp điều trị đã được giới thiệu để tiêu diệt HIV trong một số sản phẩm máu, chẳng hạn như yếu tố 8 và albumin, HIV lây truyền qua truyền máu hoặc các thành phần máu bị ô nhiễm.
Tại sao được sàng lọc?
Sàng lọc HIV đã trở thành thói quen chăm sóc sức khỏe tại Hoa Kỳ và là một phần quan trọng của chăm sóc sức khỏe và phòng chống cho thanh thiếu niên. Chẩn đoán sớm kịp thời trong quá trình dẫn đến nhiễm trùng, điều trị hiệu quả làm chậm sự tiến triển đến AIDS. Chẩn đoán sớm cũng có những lợi ích quan trọng cho người khác và xã hội nói chung. Một cá nhân có thể tìm hiểu về tình trạng của họ và thay đổi hành vi và không tiếp xúc với những người khác với máu bị nhiễm hoặc các chất dịch cơ thể, do đó ngăn ngừa sự lây lan của bệnh. Một phụ nữ có HIV và mang thai có thể điều trị giúp ngăn chặn bệnh lây lan sang con. Nếu một xét nghiệm sàng lọc HIV cho bạn không bị nhiễm bệnh, bạn có thể thực hiện các biện pháp phòng ngừa để tránh nhiễm trùng.
Nguy cơ bạn nên biết
Một số tình huống đặt bạn vào nguy cơ cao lây nhiễm HIV:
– Bạn đã có quan hệ tình dục không an toàn với nhiều hơn một đối tác; có một bệnh lây truyền qua đường tình dục (STD) xuất hiện, làm cho mọi người dễ bị và có nguy cơ cao lây nhiễm HIV khi quan hệ với các đối tác bị nhiễm bệnh.
– Bạn là một người đàn ông đã có quan hệ tình dục với người đàn ông khác.
– Bạn đã trao đổi quan hệ tình dục vì tiền hoặc ma túy hoặc quan hệ tình dục với ngượi lạ.
– Bạn sử dụng hoặc sử dụng thuốc tiêm và có thể có chia sẻ kim tiêm không tiệt trùng.
– Bạn có một người bạn tình có HIV dương tính.
– Bạn đã quan hệ tình dục với bất cứ ai rơi vào một trong các loại được liệt kê ở trên hoặc không chắc chắn về nguy cơ bạn tình của bạn.
Mức độ được sàng lọc thường xuyên phụ thuộc vào rủi ro, các hoạt động của bạn, và quan hệ tình dục. Ví dụ, trong một mối quan hệ tình dục thực sự lâu dài vớimột vợ một chồng, bạn có thể chỉ thử nghiệm một lần. Tuy nhiên, nếu bạn hoặc đối tác của bạn đã có quan hệ tình dục với nhiều hơn một người trong những tháng gần đây, nguy cơ nhiễm trùng là lớn hơn. Nếu quý vị hoặc một người mà bạn đã có quan hệ tình dục (quan hệ tình dục thậm chí không mong muốn) tham gia vào một số hành vi nguy cơ, bạn có lý do nhiều hơn để được sàng lọc.
Các xét nghiệm sàng lọc
Các loại xét nghiệm kháng thể có thể được sử dụng để sàng lọc HIV. Thử nghiệm kết hợp phát hiện các kháng thể HIV và kháng nguyên p24 có thể được thực hiện để làm tăng khả năng phát hiện lây nhiễm HIV được càng sớm càng tốt sau khi tiếp xúc xảy ra.
Lựa chọn khác nhau cho việc thử nghiệm có sẵn:
Một mẫu máu hoặc dịch ở miệng có thể được thu thập trong văn phòng của một bác sĩ hoặc một bệnh viện địa phương và gửi đến phòng thí nghiệm để thử nghiệm. Trong cùng một cài đặt, một xét nghiệm nhanh có thể có sẵn, kết quả thử nghiệm trong khoảng 20 phút.
Thu thập mẫu tại nhà để thử nghiệm kháng thể HIV có sẵn được cơ quan Thực phẩm và Dược phẩm Mỹ (FDA) chấp thuận. Điều này cho phép một người đượclấy mẫu ở nhà và sau đó gửi nó đến một trung tâm thử nghiệm. Kết quả thông báo qua điện thoại, cùng với tư vấn thích hợp.
Trong tháng 7 năm 2012, FDA đã phê chuẩn để tiếp thị các xét nghiệm HIV đầu tiên để sử dụng tại nhà. Các bộ thử nghiệm giống như bộ thử nghiệm được sử dụng trong văn phòng bác sĩ và phòng khám, trong đó một mẫu dịch ở miệng ( nước bọt ) được thu thập để thử nghiệm và có kết quả trong khoảng 20 phút . Mặc dù các thử nghiệm tại nhà là thuận tiện, nó có những hạn chế. Nó ít nhạy cảm hơn một xét nghiệm máu lấy tại nhà để sàng lọc, có thể bỏ lỡ một số trường hợp nhiễm HIV mà xét nghiệm máu có thể phát hiện và nó không phải là chính xác khi nó được thực hiện tại nhà bởi một người dân so với khi nó được thực hiện bởi một nhân viên chăm sóc sức khỏe được đào tạo chuyên nghiệp. Phải được thực hiện bởi nhân viên chăm sóc để tránh các lỗi khi thực hiện các xét nghiệm. Xét nghiệm sàng lọc có những hạn chế, vì vậy điều quan trọng là phải nhớ rằng:
– Một người khỏe mạnh không có kháng thể HIV sẽ nhận được kết quả âm tính, xét nghiệm sàng lọc âm tính có nghĩa chỉ rằng không có bằng chứng của bệnh tại thời điểm kiểm tra. Nếu bạn đã làm tăng nguy cơ lây nhiễm HIV nhưng kết quả kiểm tra âm tính, nó là rất quan trọng phải được xét nghiệm sàng lọc một cách thường xuyên.
– Kháng thể có thể được phát hiện khoảng 2-8 tuần sau khi tiếp xúc với virus. Nếu tiếp xúc với virus gần đây, các kháng thể có thể quá thấp để phát hiện và có thể là cần thiết lặp lại thử nghiệm sau một thời gian với một xét nghiệm kháng thể hoặc xét nghiệm HIV kháng thể / kháng nguyên kết hợp.
– Một xét nghiệm sàng lọc dương tính không phải là một chẩn đoán. Kết quả dương tính phải được thực hiện xét nghiệm kháng thể lần thứ hai khác với các thử nghiệm đầu tiên, đôi khi các thử nghiệm Western blot hoặc xét nghiệm kháng thể phát hiện kháng nguyên khác nhau và phân biệt giữa HIV-1 và HIV-2, để thiết lập một chẩn đoán.
Kiến nghị sàng lọc
Trung tâm kiểm soát và phòng ngừa dịch bệnh (CDC) khuyến cáo rằng tất cả mọi người 13-64 tuổi có một xét nghiệm sàng lọc HIV ít nhất một lần, bất kể giới tính, khuynh hướng tình dục, dân tộc, và nguy cơ mắc bệnh. CDC khuyến cáo việc kiểm tra mỗi năm nếu bạn đã tham gia vào một hoạt động mà có thể đặt bạn vào nguy cơ lây nhiễm và lan truyền bệnh.
Dịch vụ dự phòng Task Force Mỹ (USPSTF) khuyến cáo rằng tất cả thanh thiếu niên và người lớn tuổi từ 15 đến 64 cũng như thanh thiếu niên trẻ tuổi có nguy cơ cao được tầm soát HIV. Đối với mức độ thường xuyên, Lực lượng đặc nhiệm nói một cách tiếp cận hợp lý là sành lọc một lần cho tất cả các người trong độ tuổi 15 đến 64 và ít nhất xét nghiệm lại hàng năm cho những người có nguy cơ HIV rất cao , chẳng hạn như nam giới quan hệ tình dục với nam giới, sử dụng ma túytiêm tỉnh mạch , và trong nhũng nơi có tỷ lệ nhiễm HIV cao, chẳng hạn như phòng khám STD, phòng khám phục vụ thanh thiếu niên hoặc các cơ sở vô gia cư, hoặc cải huấn. Thanh thiếu niên có nguy cơ cao nhưng không phải là rất cao có thể được kiểm tra ít thường xuyên hơn so với hằng năm, chẳng hạn như mỗi 3-5 năm. Lực lượng công tác chỉ điểm ra nguy cơ đó là “trên liên tục” và các chuyên gia sức khỏe nên sử dụng theo ý riêng của họ trong việc quyết định mức độ thường xuyên để kiểm tra người HIV.
Trường Cao đẳng bác sĩ Mỹ đồng ý với CDC tất cả mọi người trong độ tuổi 13-64 được cung cấp một xét nghiệm sàng lọc HIV trong cơ sở y tế. Nó cũng khuyến cáo rằng tần số của sàng lọc lặp lại nên được xác định bởi các bác sĩ trên cơ sở cá nhân.
Bên cạnh những khuyến nghị, một số cá nhân nên làm xét nghiệm và tìm hiểu tình trạng của họ. Chúng bao gồm:
– Người được chẩn đoán với bệnh viêm gan, bệnh lao (TB) hoặc một STD
– Những người được truyền máu trước năm 1985, hoặc có một đối tác tình dục đã được truyền và sau đó thử nghiệm dương tính với HIV
– Một nhân viên y tế có tiếp xúc trực tiếp với máu trong công việc
– Bất kỳ cá nhân nào nghĩ rằng anh ta có thể đã tiếp xúc
Nói chuyện với bạn hoặc nhà cung cấp chăm sóc sức khỏe của bạn
Đừng ngạc nhiên nếu một nhà cung cấp chăm sóc y tế, trong mọi điều kiện chăm sóc, cung cấp cho bạn một xét nghiệm sàng lọc HIV, phù hợp với khuyến cáo của CDC. Xét nghiệm HIV thường xuyên (mà bạn có thể từ chối hoặc “không tham gia” của) ngăn chặn cảm giác bối rối hay xấu hổ trở thành chướng ngại vật đểquyết đinh chăm sóc sức khỏe. Những người bị nhiễm có thể được điều trị và thực hiện các bước để bảo vệ sức khỏe của bạn tình và thậm chí cả em bé chưa sinh của họ. Nếu nhà cung cấp chăm sóc sức khỏe của bạn không đưa ra vấn đề sức khỏe tình dục, bạn chỉ có thể yêu cầu một bài kiểm tra hoặc đánh giá rủi ro. Bạn cũng có thể sử dụng dịch vụ bí mật để có được kiểm tra hay tư vấn.
Béo phì
Hơn một phần ba số người trưởng thành ở Mỹ bị béo phì, theo Trung tâm kiểm soát và phòng ngừa dịch bệnh. Trong 20 năm qua, tỷ lệ béo phì đã tăng lên đều đặntrên khắp nước Mỹ trong tất cả các độ tuổi và vẫn còn cao.
Béo phì là một vấn đề sức khỏe nghiêm trọng bởi vì nó làm tăng nguy cơ của nhiều tình cảnh, chẳng hạn như huyết áp cao (tăng huyết áp), rối loạn lipid máu(cholesterol cao và / hoặc triglycerides cao), bệnh tiểu đường loại 2, bệnh tim mạch vành, đột quỵ và một số bệnh ung thư.
Tính chỉ số khối lượng cơ thể của một người (BMI) có thể hữu ích cho việc đánh giá chất béo cơ thể của họ. Nó là một công cụ sàng lọc để xác định nếu một người nào đó có một vấn đề trọng lượng. Đối với người lớn, các công thức và phân loại sau đây được sử dụng:
BMI = (trọng lượng cơ thể) / (chiều cao x chiều cao).
– trọng lượng cơ thể: tính bằng kg;
– chiều cao x chiều cao: tính bằng m;
Bạn có thể tự đánh giá được chỉ số BMI của bản thân qua bảng thống kê dưới đây:
– Dưới chuẩn: BMI ít hơn 18.5
– Chuẩn: BMI từ 18,5 – 25
– Thừa cân: BMI từ 25-30
– Béo – nên giảm cân: BMI 30 – 40
– Rất béo – cần giảm cân ngay: BMI trên 40
Khuyến nghị
Dịch vụ dự phòng Task Force Mỹ (USPSTF) khuyến cáo rằng các nhà cung cấp chăm sóc sức khỏe sàng lọc tất cả các bệnh nhân người lớn béo phì, và Học việnbác sĩ gia đình Mỹ đồng ý. Trong năm 2012, USPSTF công bố một đề nghị cập nhật mà bác sĩ cung cấp hoặc giới thiệu bệnh nhân béo phì để can thiệp vận độngtích cực, có thể dẫn đến giảm cân cũng như cải thiện sự dung nạp glucose và các yếu tố nguy cơ tim mạch khác.
Nếu có nguy cơ
Chlamydia và bệnh lậu
Chlamydia và bệnh lậu là vi khuẩn bệnh lây truyền qua đường tình dục phổ biến nhất (STDs) ở Hoa Kỳ ngày nay, nhưng nhiều người bị nhiễm bệnh không có triệu chứng. Các bệnh nhiễm trùng thường ảnh hưởng đến bộ phận sinh dục nhưng cũng có thể gây nhiễm trùng ở màng nhầy khác, mắt, hoặc khớp. Phụ nữ mang thai có thể truyền nhiễm cho trẻ sơ sinh. Thường tiến triển âm thầm, các bệnh này có thể gây ra vô sinh và các biến chứng sức khỏe nếu không được điều trị. Tuy nhiên, cả hai bệnh này có thể được chữa khỏi bằng kháng sinh.
Trong khi tỷ lệ nhiễm chlamydia và bệnh lậu cao nhất ở những người trẻ tuổi, bất kỳ người nào hoạt động tình dục có thể bị nhiễm trùng Chlamydia hoặc bệnh lậu. Nhiều người có cả hai chlamydia và bệnh lậu cùng một lúc.
Khuyến nghị cho phụ nữ
Các Trung tâm Kiểm soát và Phòng ngừa dịch bệnh (CDC), Học viện Bác sĩ gia đình Mỹ (AAFP), và trường Cao đẳng Sản Phụ Khoa Mỹ (ACOG) khuyến cáo sàng lọc chlamydia cho tất cả phụ nữ trưởng thành có quan hệ tình dục những người có yếu tố nguy cơ, chẳng hạn như một bạn tình mới hoặc nhiều. CDC đặc biệt khuyến cáo sàng lọc hàng năm.
CDC, USPSTF, AAFP, và ACOG đề nghị kiểm tra bệnh lậu cho tất cả phụ nữ trưởng thành quan hệ tình dục có nguy cơ gia tăng.
Sàng lọc khuyến nghị trong khi mang thai.
Khuyến nghị cho nam giới
Các tổ chức này không khuyên bạn nên sàng lọc thường xuyên cho hoạt động tình dục, tình dục với nam giới khác . tuy nhiên, nhà cung cấp dịch vụ sức khỏe có thể sử dụng bản án của họ và xem xét rủi ro, chẳng hạn như số người mắc các bệnh lây truyền qua đường tình dục (STDs ) ở bất kỳ thời điểm nào trong cộng đồng. Điều quan trọng là phải nhớ rằng một người đàn ông bị nhiễm bệnh nếu anh ta không điều trị đầy đủ có thể lây lan các bệnh này sang một đối tác và thậm chí tái lây nhiễm.
Đối với nam giới quan hệ tình dục quan hệ tình dục với nam giới khác, CDC khuyến cáo chlamydia và bệnh lậu kiểm tra ít nhất mỗi năm.
Nguy cơ
Bạn có nguy cơ mắc bệnh chlamydia và bệnh lậu nếu bạn:
– Đã có một hoặc cả hai của các bệnh nhiễm trùng trước
– Có các bệnh STDs khác, đặc biệt là HIV
– Có mới hoặc nhiều bạn tình.
– Sử dụng bao cao su không kiên định
– Quan hệ tình dục để đổi lấy tiền hoặc ma túy
– Sử dụng ma túy bất hợp pháp
– Sống trong một cơ sở giam giữ
– Là một người đàn ông có quan hệ tình dục với người đàn ông khác
Vì tỷ lệ tái nhiễm cao, CDC khuyến cáo rằng cả hai giới nam và nữ được điều trị nhiễm trùng Chlamydia hoặc bệnh lậu phải được xét nghiệm lại khoảng 3 tháng sau khi điều trị hoặc trong lần khám chăm sóc sức khỏe tiếp theo của họ, bất kể họ tin rằng bạn tình của họ đã được điều trị. Điều quan trọng là tiếp tục kiểm tra hàng năm đối với các bệnh do lây nhiễm là luôn luôn có thể.
Ung thư đại trực tràng
Ung thư đại trực tràng là loại ung thư phổ biến hàng thứ ba ở người lớn và là nguyên nhân hàng thứ hai gây tử vong ung thư ở nam giới và phụ nữ ở Hoa Kỳ. Vả cả hai ung thư ruột kết và trực tràng có thể ngăn ngừa và chữa trị được nếu phát hiện sớm. Các nghiên cứu cho thấy sàng lọc thường xuyên có thể ngăn chặn một phần ba số ca tử vong ung thư đại trực tràng ở Mỹ
Xét nghiệm sàng lọc là tìm kiếm và loại bỏ các khối u và các tổn thương ở đại tràng có thể phòng ngừa ung thư đại trực tràng. Chúng được tìm thấy thường xuyên nhất ở những người 50 tuổi trở lên, vì vậy các chuyên gia khuyên bạn nên sàng lọc phổ quát ở người có nguy cơ trung bình trong nhóm tuổi này. Tuy nhiên, nếu bạn có một hoặc nhiều yếu tố nguy cơ ung thư ruột kết, mô tả dưới đây, bạn nên nói chuyện với bác sĩ về sàng lọc ở độ tuổi trẻ. Những yếu tố nguy cơ có thể bao gồm tình cảnh di truyền, tiền sử gia đình mắc bệnh ung thư ruột kết, và lối sống.
Các yếu tố nguy cơ
Những nguyên nhân chính xác của ruột kết và ung thư trực tràng không được biết rõ, nhưng nguy cơ xuất hiện có liên quan đến di truyền, chế độ ăn uống, và các yếu tố lối sống. Sàng lọc thường xuyên hơn ở độ tuổi trẻ là phù hợp đối với những người có yếu tố nguy cơ, thường bắt đầu ở tuổi 40. Sàng lọc có thể bắt đầu sớm hơn trong một số trường hợp.
Nguy cơ trung bình: Những người 50 tuổi trở lên không có yếu tố nguy cơ .
Tăng nguy cơ : Nếu bạn có tiền sử gia đình mắc bệnh ung thư đại trực tràng hoặc polyp u tuyến-một loại hình đặc hiệu của polyp liên quan đến nguy cơ ung thư đại trực tràng. Hầu hết các bệnh ung thư xảy ra ở những người không có tiền sử gia đình mắc bệnh ung thư đại trực tràng. Tuy nhiên, 1 trong 5 người mắc bệnh ung thư đại trực tràng có các thành viên gia đình khác, những người bị ảnh hưởng bởi căn bệnh này.
Cụ thể, nếu bạn có một người thân huyết thống hàng thứ nhất (cha mẹ, anh chị em hoặc con cái) bị ung thư đại trực tràng hoặc polyp u tuyến trước 60 tuổi, hoặc hai hay nhiều người thân hàng thứ nhất có một trong những phát hiện ở mọi lứa tuổi, bạn có nguy cơ gia tăng đối với ung thư đại trực tràng. Nguy cơ tăng gấp đôi ở những người có một quan hệ huyết thống hàng thứ nhất . Thậm chí nguy cơ còn cao hơn nếu những người quan hệ hàng thứ nhất được chẩn đoán ở độ tuổi trẻ, hoặc nếu có nhiều hơn một người thân trực hệ bị ảnh hưởng.
Bạn cũng có thể tăng nguy cơ ung thư đại trực tràng nếu bạn đã được chẩn đoán mắc bệnh ung thư ruột kết trong quá khứ hoặc nếu bạn đã có một lịch sử của polyp đại tràng trước.
Nguy cơ cao: Nếu bạn có một hội chứng di truyền như bệnh polip u tuyến gia đình (FAP) hoặc ung thư đại trực tràng không polyposis di truyên (hereditary non-polyposis colorectal cancer (HNPCC) ), hoặc nếu bạn có nguy cơ gia tăng của HNPCC dựa trên lịch sử gia đình của bạn, bạn có nguy cơ cao cho ung thư đại trực tràng. Nếu bạn có bệnh viêm ruột, bao gồm cả viêm loét đại tràng mãn tính hoặc bệnh Crohn, bạn cũng được xếp vào loại có nguy cơ cao.
Theo Trung Tâm Kiểm Soát và Phòng Bệnh (CDC), các yếu tố lối sống có thể góp phần làm tăng nguy cơ ung thư đại tràng bao gồm thiếu hoạt động thể chất thường xuyên, ăn ít trái cây và rau quả , chế độ ăn ít chất xơ và nhiều chất béo, béo phì, uống rượu, và hút thuốc.
Loại thử nghiệm sử dụng cho sàng lọc
Khuyến nghị để sàng lọc ung thư ruột kết bao gồm các thử nghiệm trong phòng thí nghiệm thực hiện trên mẫu phân của bạn để phát hiện sự hiện diện của bệnh ung thư và kiểm tra hình ảnh bên trong ruột già của bạn có thể phát hiện các polyp tiền ung thư và ung thư hiện có.
Xét nghiệm tìm máu ẩn hoặc dấu hiệu – DNA hiện diện trong mẫu phân cho thấy bệnh ung thư . Ba loại xét nghiệm là:
– Xét nghiệm máu ẩn phân (FOBT)
– Thử nghiệm máu ẩn trong phân hóa miễn dịch (iFOBT)
– Thử nghiệm DNA phân
Kỹ thuật hình ảnh hiển thị bất thường, khối u và các tổn thương phẳng ít được chú ý trên lớp lót đại tràng rỗng.
Hai trong số các thủ thuật sử dụng một quan sát phạm trường với một máy quay phim: nội soi xem toàn bộ chiều dài của ruột kết, và soi đại tràng sigma mềmxem phần thứ ba dưới. Hai cách kiểm tra tiếp cận cũng có thể loại bỏ bất kỳ khối u được tìm thấy và cho phép kiểm tra sự hiện diện của tế bào ung thư.
Hai kỹ thuật khác sử dụng X-quang: nội soi đại tràng ảo, một quét điện toán cắt lớp (CT scan), kết hợp nhiều hình ảnh cắt ngang thành 2-D và 3-D để xem đại tràng, và một chất phản quang barium cung cấp hình ảnh X-quang của khối u, polyp, và những bất thường trong các hình bóng của đại tràng. Tuy nhiên, những phương pháp chỉ cho phép mường tượng khối u. Để loại bỏ các khối u sẽ yêu cầu tiếp theo là nội soi đại tràng hoặc soi đại tràng sigma mềm.
Nội soi đại tràng là thử nghiệm chính xác và toàn diện nhất, nhưng cũng tốn kém nhất và xâm lấn. Tuy nhiên, nó đặc biệt thích hợp cho những người có yếu tố nguy cơ. Thử nghiệm mẫu phân và soi đại tràng sigma là dễ dàng hơn nội soi đại tràng, nhưng không chính xác. Thử nghiệm phân và soi đại tràng sigma được sử dụng với nhau là tốt nhất.
Bác sĩ có thể giúp bạn đánh giá các yếu tố rủi ro cá nhân của bạn và xác định xem bạn nên bắt đầu sàng lọc trước khi 50 tuổi, và xét nghiệm những gì phù hợp dựa trên rủi ro của bạn. Như các ghi chú của CDC, bất kỳ các thử nghiệm nào được đề nghị tốt hơn là không kiểm tra.
Khuyến nghị
Một số tổ chức y tế khuyến cáo sàng lọc ung thư ruột kết riêng của họ, có thể khác nhau về sử dụng các xét nghiệm và mức độ thường xuyên của từng thử nghiệmhỗ trợ cho sàng lọc bệnh ung thư ruột kết. Vào tháng Ba năm 2008, hướng dẫn sàng lọc để phát hiện sớm các khối u tiền ung thư và ung thư ruột kết đã được Hiệp hội Ung thư Hoa Kỳ,U.S. Multi-Society Task Force on Colorectal Cancer, và Trường cao đẳng tia X Mỹ cùng đưa ra. Những hướng dẫn này cung cấp các hướng dẫn sàng lọc toàn diện nhất cho những người có nguy cơ cao bị ung thư ruột kết và vi vậy các đối tượng sàng lọc là trước 50 tuổi. Nếu bạn có nguy cơ tănghoặc cao đối với ung thư đại trực tràng, dịch vụ cung cấp chăm sóc sức khỏe của bạn có thể giúp bạn đánh giá sự kết hợp tốt nhất các xét nghiệm phòng ngừa và làm thế nào thường xuyên bạn nên có chúng.
Theo hướng dẫn chung, nếu bạn có một lịch sử gia đình mắc bệnh ung thư đại trực tràng hoặc polyp u tuyến trong bất kỳ người thân hàng thứ nhất (cha mẹ, anh chị em hoặc con cái) trước 60 tuổi, hoặc trong hai hoặc nhiều người thân hàng thứ nhất ở mọi lứa tuổi, sàng lọc với nội soi nên bắt đầu ở tuổi 40.
Nếu bạn có tiền sử gia đình mắc bệnh ung thư đại trực tràng hoặc polyp u tuyến trong bất kỳ người thân quan hệ hàng thứ nhất sau 60 tuổi , hoặc ít nhất là hai người thân quan hệ huyết thống hàng thứ hai ở mọi lứa tuổi, họ đề nghị lựa chọn sàng lọc giống như những người có rủi ro trung bình.
Bệnh viêm ruột: các hướng dẫn khuyến cáo sàng lọc bắt đầu 8 năm sau khi bắt đầu bị bệnh.
Ung thư ruột kết không polyposis di truyền (HNPCC): hướng dẫn khuyến cáo sàng lọc bắt đầu khi bạn 20-25 tuổi, hoặc trường hợp gần gũi trong gia đìnhtrẻ nhất là trước 10 tuổi .
Bệnh polip u tuyến gia đình (FAP) chẩn đoán bằng xét nghiệm gen, hoặc nghi ngờ FAP mà không cần thử nghiệm di truyền: ACS khuyến cáo sàng lọc bắt đầu từ 10 đến 12 tuổi.
Theo các dịch vụ dự phòng Lực lượng đặc nhiệm Hoa Kỳ (USPSTF), những người thân quan hệ hàng thứ nhất có u tuyến đại trực tràng hoặc ung thư có thể làm theo các khuyến nghị như đối với một người nào đó có nguy cơ trung bình. Tuy nhiên, đối với những người có thân nhân quan hệ hàn thứ nhất đã phát triển bệnh ung thư ở độ tuổi trẻ hoặc những người có nhiều thân nhân hàng thứ nhất bị ảnh hưởng, USPSTF khuyên sàng lọc trước 50 tuổi.
Bệnh tiểu đường
Bệnh tiểu đường là nguyên nhân hàng đầu thứ bảy gây tử vong ở Hoa Kỳ và trở nên phổ biến hơn ở lứa tuổi trẻ. Trung Tâm Kiểm Soát và Phòng Ngừa Bệnh (CDC) ước tính 25,6 triệu người 20 tuổi trở lên, hay 11,3% của tất cả mọi người trong nhóm tuổi này, đã được chẩn đoán đái tháo đường hoặc không được chẩn đoán. Nhập 2 số liệu bệnh tiểu đường chiếm 90-95% của tất cả các trường hợp được chẩn đoán mắc bệnh tiểu đường ở người trưởng thành. Trọng lượng cao và ít hoạt động thể chất , cả hai yếu tố góp phần, và cũng đã trở thành vấn đề y tế quốc gia.
Người ta ước tính rằng 79 triệu người Mỹ tuổi từ 20 tuổi trở lên có tiền tiểu đường, có nghĩa là lượng đường trong máu của họ cao hơn bình thường nhưng chưa đủ cao để được chẩn đoán là bệnh tiểu đường. Phát hiện tiền đái tháo đường cho phép các cá nhân thực hiện các bước để ngăn chặn hoặc làm chậm sự phát triển của bệnh tiểu đường loại 2 và các biến chứng của nó. Chúng bao gồm đau tim, đột quỵ, cao huyết áp, mù lòa và các bệnh về mắt, bệnh thận, và các chứng bệnh hệ thần kinh. Hơn 60% bị cụt chi dưới xảy ra ở bệnh nhân tiểu đường.
Các yếu tố nguy cơ
Thừa cân – có chỉ số khối lượng cơ thể (BMI) bằng hoặc lớn hơn 25 kg/m2) – là một yếu tố nguy cơ chính gây bệnh tiểu đường loại 2.
Yếu tố nguy cơ khác liên quan đến sức khỏe của bạn bao gồm:
– Ít hoạt động thể chất
– Có tăng huyết áp, có nghĩa là huyết áp 140/90 mmHg trở lên hoặc được điều trị tăng huyết áp
– Tiền sử bệnh tim mạch
– Có một mức độ HDL-cholesterol ít hơn 35 mg / dL (0,90 mmol / L) và / hoặc một mức triglyceride cao hơn 250 mg / dL (2,82 mmol / L)
– Có một A1c kết quả kiểm tra trước đó ≥ 5,7%, dung nạp glucose, hoặc đường huyết lúc đói trên ngưỡng bình thường.
– Có tình cảnh khác liên quan đến đề kháng insulin, chẳng hạn như béo phì và nigracans acanthosis
Yếu tố nguy cơ liên quan đến gia đình là:
– Có cha mẹ hoặc anh chị em bị bệnh tiểu đường
– Người Mỹ gốc Phi, Latin, người Mỹ bản địa, người Mỹ gốc Á, hoặc gốc Thái Bình Dương
Yếu tố nguy cơ của phụ nữ bao gồm:
– Sinh một con nặng hơn 9 kg hoặc có bị tiểu đường thai kỳ
– Có hội chứng đa nang buồng trứng
Khuyến nghị
Hiệp hội Đái tháo đường Hoa Kỳ (ADA) khuyến cáo như sau:
– Nếu bạn đang thừa cân và có ít nhất một yếu tố nguy cơ khác, được sàng lọc bệnh tiểu đường với HbA1c, glucose huyết tương, hoặc thử nghiệm dung nạp glucose 75g / 2 giờ.
– Nếu kết quả là bình thường, lặp lại thử nghiệm ít nhất 3 năm.
– Nếu bạn đã được chẩn đoán với tiền tiểu đường, xét nghiệm hàng năm.
– Nếu bạn không có yếu tố nguy cơ bệnh tiểu đường loại 2, bắt đầu sàng vào năm 45 tuổi.
Hiệp hội Bác sĩ nội tiết lâm sàng Mỹ (AACE) cũng đề nghị sàng lọc bệnh tiểu đường cho những người không có triệu chứng với các yếu tố nguy cơ, cũng như những người điều trị bằng thuốc chống loạn thần trên cho tâm thần phân liệt hay có bệnh lưỡng cực nặng.
Dịch vụ dự phòng Task Force (USPSTF) xác định một yếu tố nguy cơ là huyết áp cao, và đặt ra một ngưỡng thấp hơn cho sàng lọc bệnh tiểu đường loại 2 là ở 135/80 mm Hg.
Theo các chuyên gia y tế công cộng làm việc để giáo dục người Mỹ phải làm gì để tránh các bệnh này và các biến chứng nghiêm trọng của nó, ý thức được rằng những thói quen ăn uống lành mạnh và lựa chọn các hoạt động có thể làm giảm nguy cơ phát triển bệnh tiểu đường loại 2 và bị biến chứng từ căn bệnh này.
Viêm gan C
Ngày nay nhiều người Mỹ chết vì viêm gan C hơn HIV, theo một nghiên cứu năm 2012 của Trung tâm Kiểm soát và Phòng ngừa dịch bệnh (CDC). Mặc dù nhiều người bị viêm gan C (HCV) không có triệu chứng trong nhiều thập kỷ, nếu không được chẩn đoán và không được quản lý, nhiễm trùng viêm gan C có thể tiến triển đến tổn thương gan mãn tính.
Hơn 3,2 triệu người Mỹ đang sống chung với bệnh viêm gan C mãn tính, có thể gây tổn thương gan lâu dài, không được điều trị, người ta ước tính rằng có đến một nửa sẽ bị xơ gan và / hoặc ung thư biểu mô tế bào gan, một loại ung thư gan, cả hai đều có thể thể gây tử vong. Đến năm 2012 hai phần ba dân số ở trong độ tuổi từ 47 và 67 đang bước vào giai đoạn rủi ro đối với các biến chứng muộn của bệnh viêm gan C mãn tính. CDC lưu ý rằng quan sát sự gia tăng các trường hợp tử vong chủ yếu ảnh hưởng đến những người sinh từ năm 1945 đến năm 1965, hầu hết trong số họ không biết họ bị nhiễm bệnh đang tiến triển chậm.
Nguy cơ
Viêm gan C lây truyền qua tiếp xúc với máu bị ô nhiễm, ví dụ, thông qua chia sẻ kim tiêm tĩnh mạch (IV) do lạm dụng ma túy. Nó cũng có thể lây qua hoạt động tình dục và từ mẹ sang con trong khi sinh mặc dù nguy cơ là thấp. Trước năm 1992, khi sàng lọc HCV máu hiến chưa trở thành thói quen, họ cũng có thể bị nhiễm bệnh do truyền máu hoặc ghép cơ quan. Nhân viên y tế, những người đã từng tiếp xúc với máu bị nhiễm cũng có nguy cơ.
Khuyến nghị
Trong năm 2012, CDC cập nhật hướng dẫn thử nghiệm viêm gan C, họ đề nghị thử nghiệm cho tất cả những người sinh ra trong khoảng thời gian từ 1945-1965, bất kể yếu tố nguy cơ của viêm gan C. Những người xét nghiệm dương tính nên được can thiệp khi cần thiết,và tiếp theo là giới thiệu đến cơ sở y tế để được chăm sóc thích hợp cho việc lây nhiễm bệnh viêm gan C và các tình cảnh liên quan.
Tương tự như vậy, Dịch vụ công tác dự phòng Mỹ (USPSTF) khuyến cáo sàng lọc cho tất cả người lớn có nguy cơ cao của bệnh viêm gan C và cho bất cứ ai sinh ra từ năm 1945 đến năm 1965, nhóm này có tỷ lệ cao nhất .
Tại sao được sàng lọc?
Khoảng 50-75% người có nguy cơ và có thể đã bị nhiễm virus cách đây 40 năm không biết tình trạng của bệnh. Những người có nguy cơ đã trãi qua một thời gian dài không được thử nghiệm, và các bác sĩ cũng không muốn đặt câu hỏi nhạy cảm về hành vi cũ 40 năm trước của họ. Một thử nghiệm một lần cho người lớn tuổi có thể phát hiện nhiễm HCV một thời gian dài trước dó, cho phép điều trị kịp thời và ngăn ngừa các biến chứng.
Bệnh viêm gan C liên quan đến cái chết và có thể ngăn ngừa nếu được phát hiện và điều trị. Trước năm 2000, HCV mãn tính là có thể được chữa khoảng 10% các trường hợp. Bây giờ, điều trị viêm gan C có thể chữa khỏi khoảng 60-70% cho những bệnh nhân được phát hiện trước khi xảy ra biến chứng muộn. Phương pháp điều trị đang phát triển với một tốc độ có thể đạt tỷ lệ chữa khỏi gần 90% với các thuốc hiện đang được nghiên cứu.
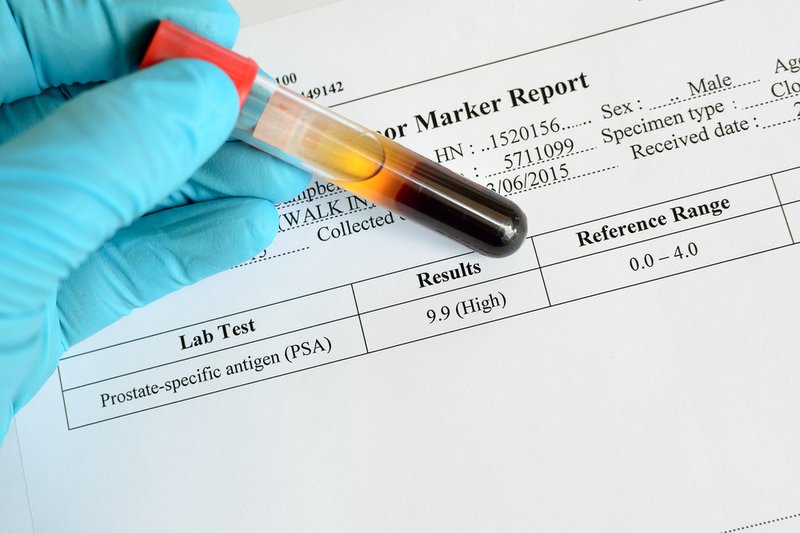
Ung thư tuyến tiền liệt
Ung thư tuyến tiền liệt là loại ung thư thường được chẩn đoán ở nam giới và nguyên nhân thứ hai tử vong ung thư, sau ung thư phổi.1 trong 6 người đàn ông Mỹ sẽ phát triển nó trong suốt cuộc đời của họ, hầu hết các trường hợp được chẩn đoán ở nam giới từ 65 tuổi trở lên. Một số bệnh ung thư tuyến tiền liệt tiến triển một cách nhanh chóng và gây tử vong trong vòng vài tháng hay một vài năm, nhưng hầu hết các ung thư tiền liệt tuyến phát triển chậm và không bao giờ đặt ra một mối đe dọa. Xét nghiệm tầm soát ung thư tuyến tiền liệt là quan trọng cho nam giới được thảo luận với các nhà cung cấp chăm sóc sức khỏe của họ, đặc biệt là vìcác chuyên gia đã có kết luận khác nhau về sàng lọc tuyến tiền liệt.
Từ khi các xét nghiệm kháng nguyên đặc hiệu tuyến tiền liệt (PSA) được giới thiệu, ung thư tuyến tiền liệt được phát hiện nhiều hơn trước khi chúng lây lan sang các bộ phận khác và trở nên khó khăn để chữa bệnh. Tuy nhiên, xét nghiệm PSA không liên quan đến giảm tử vong do ung thư tuyến tiền liệt trong một mối quan hệ nhân-quả. Quyết định được sàng lọc ung thư tuyến tiền liệt là đặc biệt khó khăn vì ý kiến mâu thuẫn của các chuyên gia. Nghiên cứu thử nghiệm PSA về cải thiện tỷ lệ sống sót ung thư tuyến tiền liệt đã không thuyết phục.
Nhiều vấn đề phức tạp có liên quan đến:
Kỹ thuật hiện tại không thể nói một cách chắc chắn là một bệnh ung thư phát triển chậm, và các bệnh ung thư có thể không bao giờ ảnh hưởng đến sức khỏe của một người đàn ông hay tuổi thọ.
Xét nghiệm PSA không phát hiện tất cả các trường hợp, và nhiều kết quả dương tính không chứng minh được ung thư. Theo Hiệp hội Ung thư Mỹ, 100 người đàn ông có một mức độ PSA lớn hơn bình thường (4,0 ng / mL), khi sinh thiết sẽ tìm thấy ung thư tuyến tiền liệt khoản 30 người trong số họ.
Tác dụng phụ của điều trị (bất lực và tiểu không kiểm soát) và chẩn đoán thông qua sinh thiết (nhiễm trùng và chảy máu) có thể có hại nhiều hơn so với bệnh ung thư. Hầu hết các bệnh ung thư tuyến tiền liệt phát triển chậm và có thể không gây ra bất kỳ rắc rối.
Kết quả từ những nghiên cứu dài hạn đã không xác định được sự rõ ràng về việc tầm soát là rất hữu ích trong việc cải thiện tỉ lệ sống sót ung thư tuyến tiền liệt.
Ra các quyết định
Bất chấp những tranh cãi xung quanh tầm sàng lọc ung thư tuyến tiền liệt, nhiều tổ chức khoa học và y tế khuyên nên sàng lọc ung thư tuyến tiền liệt ở nam giới có nguy cơ trung bình. Điều này bao gồm những người đàn ông không có yếu tố nguy cơ những người 40 tuổi trở lên và có tuổi thọ hơn 10 năm. Các chuyên gia đồng ý rằng đàn ông lớn tuổi và trung niên sẽ nhận được thông tin bằng nhau về tầm soát ung thư tuyến tiền liệt. Bạn cần phải biết những rủi ro, bất trắc, lợi ích và hạn chế của xét nghiệm và điều trị ung thư tuyến tiền liệt và sẽ làm việc với nhà cung cấp chăm sóc sức khỏe của bạn để hiểu các lựa chọn của bạn và quyết định những gì là tốt nhất cho bạn.
Nguy cơ
Một yếu tố quan trọng để xem xét là nguy cơ phát triển ung thư tuyến tiền liệt cá nhân của bạn:
Có nguy cơ trung bình: những người đàn ông khỏe mạnh không có yếu tố nguy cơ
Tăng nguy cơ: người đàn ông người Mỹ gốc Phi hoặc những người đàn ông có một người cha hoặc anh em được chẩn đoán ung thư trước 65 tuổi.
Nguy cơ cao: người đàn ông có nhiều hơn một người thân bị ảnh hưởng ở tuổi trẻ
Thử nghiệm
Nếu bạn được sàng lọc, có thể được đề nghị chọn một hoặc cả hai các xét nghiệm sau đây:
– Kháng nguyên đặc hiệu tuyến tiền liệt (PSA)-đây là một xét nghiệm máu để đo mức độ PSA trong máu.
– Kỹ thuật thăm khám trực tràng bằng ngón tay (DRE)-một phần của một khám xét vật lý của bác sĩ thực hiện để kiểm tra tuyến tiền liệt
Khuyến nghị
Các tổ chức y tế có kiến nghị khác nhau về sàng lọc tuyến tiền liệt. Độ tuổi sớm nhất mà bạn nên sàng lọc và mức độ thường xuyên được thử nghiệm khác nhau phụ thuộc vào nguyên tắc của tổ chức của bạn và nhà cung cấp dịch vụ chăm sóc sức khỏe của bạn . Điều quan trọng là phải xem xét sự chịu đựng của riêng bạn cho rủi ro và sự không chắc chắn và nên tham khảo ý kiến bác sĩ của bạn về những khuyến nghị nào tốt nhất cho bạn, và làm thế nào bạn sử dụng được kết quả kiểm tra.
Dịch vụ dự phòng Task Force Mỹ (USPSTF) khuyên chống lại sàng lọc PSA trong những người đàn ông khỏe mạnh ở mọi lứa tuổi, kết luận kiểm tra mà không cải thiện tỷ lệ sống cho những người đàn ông khỏe mạnh có bệnh ung thư tuyến tiền liệt. Quyết định dựa trên những tổn hại có thể đến từ một chẩn đoán do kết quả xét nghiệm dương tính giả hoặc gây tổn hại từ việc điều trị các trường hợp có ung thư phát triển chậm và không gây chết người. Tuy nhiên, khuyến cáo USPSTF là mâu thuẫn với nhiều tổ chức y tế lớn khác. Như vậy không nhất quán làm trầm trọng cho nam giới khi xem xét tuổi tác, sức khỏe tổng thể, nguy cơ cá nhân ung thư tuyến tiền liệt, và những gì họ sẽ làm nếu họ nhận được một kết quả kiểm tra tuyến tiền liệt dương tính.
Hiệp hội Ung thư Mỹ, Hiệp hội Tiết niệu Hoa Kỳ và Mạng ung thư toàn diện quốc gia không khuyên những người đàn ông khỏe mạnh sàng lọc ung thư tuyến tiền liệt mà để họ có thể tự quyết định những gì phù hợp với họ. Đề xuất về cách sàng lọc thường xuyên cho bạn cũng sẽ khác nhau giữa các tổ chức, tùy thuộc vào các yếu tố nguy cơ của bạn và kết quả sàng lọc ban đầu của bạn.
Hiệp hội Ung thư Mỹ (ACS) nhấn mạnh rằng đàn ông không nên được sàng lọc cho đến khi họ đã được thông báo về những bất trắc, rủi ro và lợi ích của việcsàng lọc tuyến tiền liệt. Đối với người khỏe mạnh với nguy cơ trung bình, tổ chức khuyến cáo bạn nên xem xét và chờ đợi khi bạn đến 50 tuổi hãy sàng lọc. ACS đề nghị xem xét sàng lọc sớm hơn cho các nhóm có nguy cơ cao.
Nếu bạn là người Mỹ gốc Phi hoặc có một người cha hoặc anh em được chẩn đoán trước khi họ 65, ACS khuyến cáo xem xét sàng lọc bắt đầu từ 45 tuổi.
Nếu có nhiều hơn một người thân bị ảnh hưởng từ khi còn nhỏ, bạn có thể bắt đầu sàng lọc ở tuổi 40 , sau đó, tùy thuộc vào kết quả, sàng lọc một lần nữa ở tuổi 45 hoặc sớm hơn.
ACS khuyến cáo sàng lọc lại hai năm một lần nếu mức độ PSA của bạn là nhỏ hơn 2,5 ng / ml và sàng lọc hàng năm nếu kết quả ≥ 2,5 ng / ml .
Hiệp hội Tiết niệu Hoa Kỳ đề xuất một sàng lọc cơ bản PSA và DRE ở tuổi 40, đối với nam giới ở những người muốn được kiểm tra. Đối với những người có nguy cơ tăng hoặc cao, nhóm tư vấn cho sàng lọc ở tuổi 40. Họ khuyến cáo sàng lọc thường xuyên PSA và DRE bất kể thử nghiệm PSA của bạn là cao hay thấp hoặc nếu DRE là bất thường. Họ nhấn mạnh PSA có giá trị cơ sở để theo dõi cho một người đàn ông lớn tuổi.
Mạng ung thư toàn diện quốc gia đề nghị một sàng lọc ban đầu ở tuổi 40 đối với nam giới ở những người muốn kiểm tra, sau đó sẽ quyết định khi nào và mức độ thường xuyên làm sàng lọc trong tương lai. Tư vấn cho cách sử dụng DRE và xét nghiệm PSA, kết hợp, để phát hiện rộng nhất của bệnh ung thư ở giai đoạn đầu của nó. Nếu kết quả ban đầu thử nghiệm PSA là 1,0 ng / ml, họ đề nghị lặp đi lặp lại thử nghiện ở tuổi 45. Nếu kết quả là lớn hơn 1,0 ng / ml, hoặc người đàn ông là có nguy cơ cao hơn, họ khuyến cáo một DRE và thử nghiệm PSA hàng năm.
Trước khi lựa chọn sàng lọc tuyến tiền liệt, điều quan trọng là bạn có một cuộc thảo luận với nhà cung cấp chăm sóc sức khỏe của bạn để giúp bạn cân nhắc những ưu và nhược điểm dựa trên tuổi tác, tuổi thọ, lịch sử gia đình, chủng tộc, sức khỏe tổng thể, kết quả kiểm tra trước đó, và nguy cơ cá nhân .
Bệnh lao
Bệnh lao (TB) là một bệnh truyền nhiễm do vi khuẩn Mycobacterium tuberculosis. Bệnh lao chủ yếu nhắm vào phổi nhưng có thể ảnh hưởng đến bất kỳ khu vực của cơ thể. Nó có thể lây lan qua không khí từ người này sang người khác qua những giọt dịch tiết đường hô hấp như đờm hoặc bụi phát hành khi ho, hắt hơi, cười, hoặc thở.
Hầu hết những người bị nhiễm M. tuberculosis được quản lý để giới hạn các mycobacteria một vài tế bào trong phổi của họ, nơi họ sống sót nhưng trong một hình thức hoạt động. Nhiễm lao tiềm ẩn này không làm cho người bị bệnh hoặc nhiễm trùng và, trong nhiều trường hợp, nó không tiến triển thành bệnh lao hoạt động. Tuy nhiên, một số người – đặc biệt là những người có hệ miễn dịch kém – có thể tiến triển trực tiếp từ nhiễm lao ban đầu cho lao động. Những người có HIV là rất có khả năng bị bệnh nếu họ tiếp xúc vi trùng lao. Một người có bệnh lao tiềm ẩn và hệ thống miễn dịch của họ trở nên suy yếu sau đó có thể phát triển bệnh lao. Một mối quan tâm ngày càng tăng là các hình thức kháng thuốc lao có khả năng kháng thuốc kháng sinh thông thường được quy định để điều trị căn bệnh này.
Bệnh lao là một trong những bệnh nguy hiểm nhất trên thế giới, mặc dù nó là tương đối phổ biến tại Mỹ Tuy nhiên, nó là một vấn đề y tế lớn giữa các nhóm có nguy cơ cao. Hướng dẫn hiện hành kêu gọi kiểm tra mục tiêu giữa các nhóm như vậy.
Có nguy cơ
– Những người đã tiếp xúc gần gũi với một người đã biết hoặc nghi ngờ mắc bệnh lao
– Những người có hệ miễn dịch suy yếu như do nhiễm HIV, suy dinh dưỡng, tuổi cao, hoặc lạm dụng chất bao gồm rượu và ma túy
– Người nhập cư từ các quốc gia có tỷ lệ cao của bệnh lao (nhiều quốc gia ở châu Mỹ Latinh, châu Phi, châu Á, Đông Âu và Nga)
– Người được phục y tế, chẳng hạn như những người từ một môi trường có thu nhập thấp
– Cư dân của các cơ sở chăm sóc dài hạn (như nhà dưỡng lão, cơ sở y tế tâm thần, trại giam, cơ sở chăm sóc AIDS, và nơi trú ẩn vô gia cư)
– Những người sống trong môi trường ô uế hoặc đông và / hoặc không có thực phẩm lành mạnh
– Nhân viên y tế làm việc trong bất kỳ tình huống trên hoặc với những bệnh nhân có nguy cơ cao
– Kỹ thuật viên xét nghiệm người làm việc với mẫu vật có thể chứa lao hoặc với các môi trường nuôi cấy lao
Khuyến nghị
Các Trung tâm Kiểm soát và Phòng ngừa dịch bệnh (CDC) khuyến cáo sử dụng các xét nghiệm sàng lọc bệnh lao để xác định những người có khả năng sẽ được hưởng lợi từ điều trị, bao gồm cả những người có nguy cơ bị bệnh lao cao. hoặc cho sự tiến triển đến bệnh lao nếu họ bị nhiễm. Có hai loại xét nghiệm có thể được thực hiện (xem xét nghiệm sàng lọc TB):
Test tuberculin da (Tuberculin skin test – TST) cũng được gọi là thử nghiệm lao tố da Mantoux, TST được thực hiện bằng cách tiêm một lượng nhỏ chất lỏng (gọi là tuberculin) vào trong da ở phần dưới của cánh tay. Sau thử nghiệm này, bạn phải trở lại trong vòng 48 đến 72 giờ để cho một nhân viên chăm sóc y tế được đào tạo tìm kiếm một phản ứng.
Xét nghiệm TB máu: còn được gọi là IGRA (Interferon gamma release assay), đòi hỏi phải có một mẫu máu được rút ra.
Dịch vụ cung cấp chăm sóc sức khỏe của bạn sẽ chọn xét nghiệm bệnh lao để sử dụng. Yếu tố trong việc lựa chọn các xét nghiệm bao gồm các lý do để thử nghiệm, tiêm chủng trước đây với BCG, và sẵn sàng thử nghiệm. Nói chung, đó là khuyến cáo được sàng lọc với một hoặc TST hoặc một IGRA, nhưng không phải cả hai.